こんにちわ!産婦人科医のとんたんです。
ハイリスク妊娠という言葉を聞いたことはあるでしょうか?
ハイリスク妊娠とは、妊娠中・出産中・産後、母体または胎児に、健康上の問題や合併症を悪化させる危険性がある、最悪で死の危険があるなど何かしらのリスクを伴う危険性のある妊娠をいいます。
低出生体重児や早産児の出産後は大変ね。
低出生体重児は、出生後にも医療的ケアが必要な場合も多く、発育・発達の遅延や障害、成人後も含めた健康に係るリスクが大きいことが指摘されているね。早産児の大敵は、RSウイルス感染症だよ。
ママさんは胎児・新生児に、何らかの異常が発生する危険性(リスク)の高い妊娠に不安を感じますよね。
ハイリスク妊娠の管理は周産期専門医によって行われます。
周産期専門医は特別な訓練を受けた婦人科医および産科医として妊娠のあらゆる段階で妊婦を診て、ハイリスク妊娠の特定、監視、治療において特別な能力を持っています。
周産期専門医は先天異常スクリーニング、詳細な超音波検査、胎児発育モニタリングなども専門としていますので、複雑な状況やリスクの高い妊娠に不安や心配がある場合はぜひとんたんにご相談ください。
ということで今回、ハイリスク妊娠の予防および治療について詳しく解説します。
■□■□■□■□■□■□専門医が赤ちゃんの性別予測とエコーの解説をします ベビーナブ対応!11週以降のエコーであれば判定します。■□■□■□■□
\性別予測は1000円!招待コードKNK9CKで登録すれば実質無料で性別予測可能です。/

目次
ハイリスク妊娠を引き起こす確率を高める要因とは

確率を高める要因を危険因子と言います。
以下のような要素がハイリスク妊娠の一因となり得ることがあります
妊娠前の危険因子には、喫煙や飲酒、栄養不良、病気、年齢、染色体異常などがあります。
妊娠する前からできるだけ体調を整えてください。
【妊娠前の慢性疾患や健康上の問題】
- 糖尿病
- 高血圧
- 甲状腺疾患
- 腎臓の病気
- 心不全
- 鎌状赤血球症
- 性感染症
- 卵管の問題
- ループスなどの免疫系障害
- てんかん
【年齢】
- 16歳未満の低年齢妊娠または40歳以上の初産婦高齢妊娠▶妊娠・出産に伴うリスクが高くなる
高齢出産はWHO(世界保健機関)では35歳以上の初産婦および40歳以上の経産婦となっています。
35歳以上での妊娠・出産では、さまざまなリスクが高まりますので、リスクを回避する方法として定期的な妊婦健診を欠かさず受けてください。
超音波検査や血液検査などで妊娠中の経過をきちんと把握することで、母体や胎児異常の早期発見につながるでしょう。
【喫煙や飲酒】

- 妊娠中の喫煙▶早産や流産、低体重などのリスクを高める
- 妊娠中の飲酒▶早産や妊娠高血圧症候群、胎児性アルコール・スペクトラム障害などのリスクを高める
【栄養不良】

- タンパク質、ビタミン、ミネラルの欠乏▶赤ちゃんの臓器の発達に悪影響を及ぼす可能性がある
- 太りすぎや痩せすぎ▶妊娠を困難にする可能性がある
【病気】
- 高血圧、糖尿病、腎疾患、心疾患、鎌状赤血球症、性感染症など
- 甲状腺機能亢進、甲状腺機能低下など
【染色体異常】
- 夫婦どちらかに均衡型転座などがある▶卵や精子ができる際に染色体に過不足が生じることがあり、流産の原因となります
【その他の危険因子】

既往症は不育症の原因となることがあります。
不育症とは妊娠をしても流産や死産、新生児死亡などを繰り返し、子どもをもてない状態を指します。
- 子宮の手術(帝王切開、流産、妊娠中絶、子宮筋腫核出術)を受けたことがある
- 早期新生児死亡の既往
- 子癇前症の既往
- 早産(妊娠37週未満の出産)あるいは過期妊娠(妊娠42週以上の妊娠週数の延長)
- 体外受精や顕微授精で妊娠した
- 妊娠中の膣出血
- 血液型がRhマイナスである
- 妊娠中の骨盤内腫瘤の形成
- 子宮内膜症・子宮腺筋症を合併している
- 血液凝固異常、子宮形態異常、内分泌異常など
- 2,500グラム以下の低出生体重児あるいは4,000グラム以上の高出生体重児の出産既往
- 胎児発育不全の既往
- 知的障害(ID、精神遅延:MR)児の出産既往
- 多胎妊娠
- 骨盤位(逆子)や横位などの胎位異常(34週以降)
- 妊娠中の骨盤内腫瘤の形成
今更どうしようもないことも数あるけど、できるだけ妊娠前から妊娠中にかけて、心身を良好な状態を保つことが重要ね。
【妊娠中に発症する病気】
妊娠中に腹部手術が必要になると、特に妊娠早期の「切迫早産」「切迫流産」のリスクが上昇します。
「切迫早産」「切迫流産」は薬の服用や安静にするなどの適切な対応で妊娠の継続ができますので、早期発見や早期処置が大切になります。
- 妊娠悪阻(つわりがひどくなったもの)
- 妊娠糖尿病
- 妊娠高血圧腎症
- 流産・切迫流産
- 異所性妊娠(子宮外妊娠)
- 子宮頸管無力症
- 切迫早産
- 前期破水
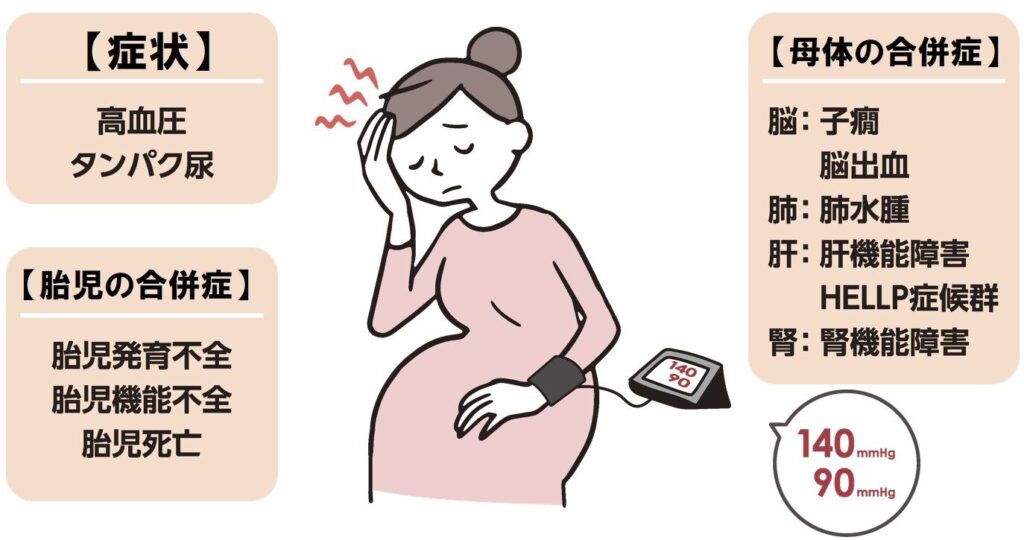
- 妊娠高血圧症候群(定義:血圧が140/90 mmHg以上)
- 前置胎盤
【体重】

妊娠中にどのように体重を増やせばよいか、体重増加量の目安です。
| 妊娠中の体重増加指導の目安 個人差を考慮して増加量を厳格に気にしすぎる必要はないです。 | |
| BMI kg/m2 日本肥満学会の肥満分類に準じる | 体重増加量の目安 |
| <18.5 | 12~15kg |
| 18.5≦ ~<25 | 10~13kg |
| 25≦ ~ <30 | 7~10kg |
| 30 ≦ | 個別対応(上限5kgまでが目安) |
非常にやせている女性(BMIが19.8以下)と妊娠前の体重が45キログラム未満の女性▶胎児が小さく、低体重での出産の可能性が高くなります。
過体重の女性(妊娠前のBMIが25~29.9)や肥満女性(BMIが30を超える)▶
- 胎児が非常に大きい(在胎不当過大での出産)
- 低体重での出産(在胎不当過小での出産)
- 先天異常
- 流産および死産
- 妊娠糖尿病
- 妊娠高血圧(妊娠20週以降に初めて発症する高血圧)
- 妊娠高血圧腎症(タンパク尿を伴う妊娠高血圧)
- 妊娠期間が42週間以上に長引く(過期妊娠)
- 帝王切開の必要性

太り過ぎ、高度肥満は妊娠・出産のリスクが高いということね~。
ハイリスク妊娠の危険因子があり、妊娠中または妊娠を計画している場合は、安全で正確かつ精密な治療とケアを確実に受けられるよう、十分な医療設備と経験と知識が豊富な医療スタッフを備えた病院で診察と治療を受けるようにしてください。
ハイリスク妊娠の診断はどんなことをする?

周産期専門医はハイリスク妊娠の管理を専門とし、母親と赤ちゃんの健康を最大限に高めるために専門的な解決策を講じることができる医師ですので、妊婦健診の際に、ハイリスク妊娠の可能性を診断するリスク評価(影響を及ぼす可能性のあるリスクを特定・評価し、管理すること)を行います。
これはハイリスク妊娠となりうる各項目の診断をすることで、可能性のある危険因子を分析し、通常の出生前スクリーニング検査や場合によっては追加の検査を行います。
出生前スクリーニング検査▶絨毛検査は10~20万円、羊水検査も10~20万円、胎児ドッグは3~5万円、母体血清マーカー検査は2~3万円、NIPTは10万円〜20万円くらいで、医療機関によって違いがあります。
妊娠が判明したらすぐに医療機関に受診して病歴や既往歴を知らせ、妊娠期間中に適切な診療・治療計画が立てられるようにしてください。
ハイリスク妊娠の危険因子には、妊娠前の慢性疾患や、妊娠中に生じる感染症、肥満などがありますが、過去の病歴などからもリスク評価をします。
尿タンパク、尿糖のレベルを確認する尿検査
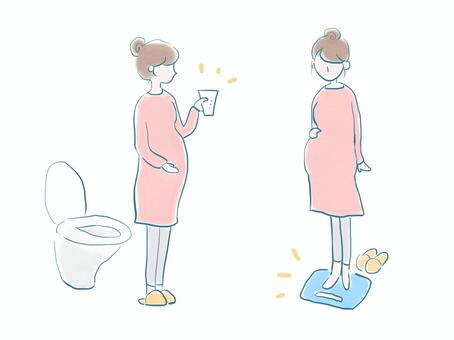
尿糖の数値が高い場合は妊娠糖尿病が疑われるため、さらなる血糖値検査を行い、糖尿病の有無を確定します。
血糖値の高い方は、健康的な食事や定期的な運動を心がけて血糖値をコントロールしてください。
医師に相談しながら妊娠に悪影響のないような運動をするともに、定期的に血糖値を調べるようにしましょう。
高血圧の検査

妊娠中の高血圧は珍しいことではありません。
高血圧かつ蛋白尿を伴う場合、子癇前症「しかんぜんしょう」の可能性があります。
子癇前症は、妊娠中に発症する高血圧やタンパク尿などの症状を伴う妊娠合併症で、妊娠前に高血圧の既往がないにもかかわらず、妊娠をきっかけに高血圧が発症します。
定期的に産婦人科を受診し、妊娠高血圧症候群の管理をしっかり行うことが大切です。
体重・身長などの特定の身体的な特徴の評価

非常にやせている女性(BMが19.8以下)と妊娠前の体重が45キログラム未満の女性はリスクが高くなります。
逆に肥満の方は、健康的な食事や運動を実施することにより、妊娠前に体重を減らすよう努めなければなりませんので、妊娠中は健康的な体重の維持に努め、痩せ過ぎや太り過ぎには要注意です。
身長が150センチメートル未満の女性は骨盤が小さい可能性が高く、分娩時に胎児が骨盤と腟(産道)を通過しにくくなる可能性があります。
年齢では青年期の妊娠は、全妊娠の約13%を占めていますが、喫煙、飲酒など妊娠にリスクをもたらす活動や行動を把握していないまま妊娠し、子どもが低体重で生まれるという事例もあります。
35歳以上の女性の妊娠では、以下のリスクが高くなりますので、加齢とともに、染色体異常を調べる遺伝学的評価がより重要となります。
年齢が高い妊婦では、胎児に先天異常がないか確認するために超音波検査を行うことがあります。
胎児の大きさを推測するための子宮底長計測
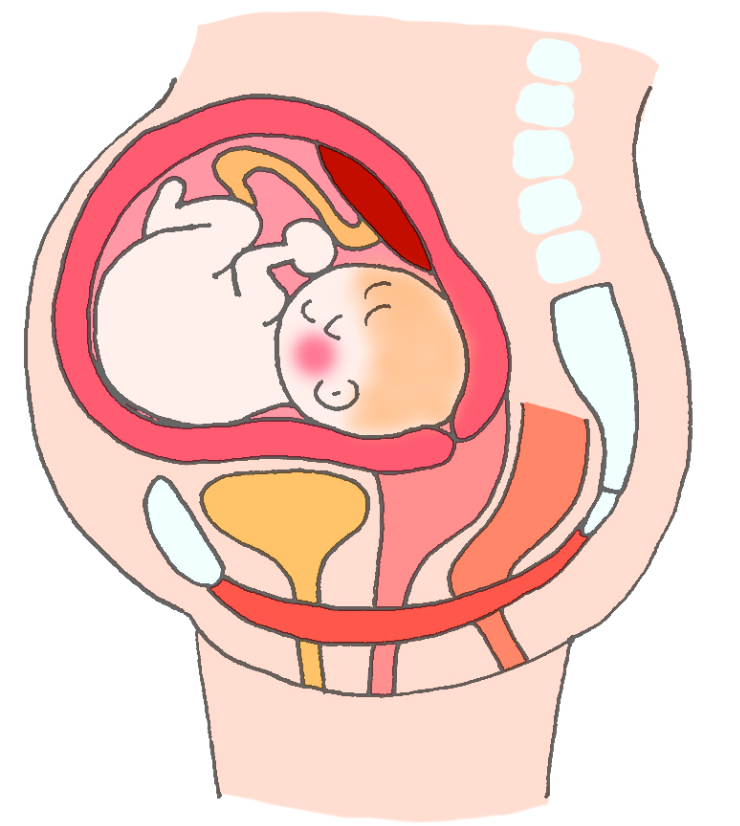
子宮底長測定は、妊娠中の胎児の成長や羊水量を評価する検査で、胎児の子宮内発育不全を検出するために実施されます。
超音波検査による胎児計測は、より正確に胎児の成長を評価する事が可能です
- 胎児の成長や羊水量の変化を把握・予測する
- 胎児の子宮内発育不全(IUGR)を検出する
医師が推奨するその他の検査・評価
帝王切開が必要となったなど、過去の妊娠時の問題
妊娠前から存在する特定の病気
これらのように妊婦健診では検診のたびに尿や体重、血圧の検査を受け、妊娠中に起こり得る異常や合併症の経過観察を受けます。
ハイリスク妊娠の診断方法(周産期検査と詳細な超音波検査)
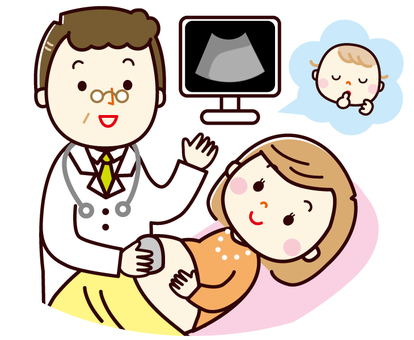
ハイリスク妊娠は通常、定期的に特定の診断方法を使用します。
超音波検査 赤ちゃんの発育と解剖学的構造の詳細な診断をします。
血液および生化学検査 母親の血液中の特定のタンパク質とホルモンを検査することで、潜在的なリスクを特定できます。
羊水穿刺または絨毛生検 遺伝子検査を行うことで、赤ちゃんの遺伝子異常のリスクを検出できます。
母体と胎児のモニタリング 妊婦と赤ちゃんの健康を継続的にモニタリングすることで、潜在的な合併症を早期に検出できます。
ハイリスク妊娠の管理と経過観察に周産期検査と超音波検査は重要な役割をになっています。
これらにより、子宮内の赤ちゃんや胎盤を詳細に診断することができます。
周産期検査はどのように行われるのですか?
周産期検査は通常、妊娠の特定の段階で定期的に行われる検査過程で、この検査によって周産期専門医が妊婦と赤ちゃんの全体的な健康状態を確認します。
さらに、超音波検査やその他の画像技術を使用して、赤ちゃんの発育、心拍、臓器、先天異常などの詳細を検査します。
周産期の詳細な超音波検査とその重要性
詳細な超音波検査は周産期検査に不可欠な部分であり、高解像度の画像が得られます。
超音波検査はの技術は、赤ちゃんの解剖学的構造を詳細に観察して発達上または構造上の問題の可能性を早期に検出するために使用されます。
このように必要な予防策を講じることで、赤ちゃんの健康に最も適切な管理計画を立てることができます。
ハイリスク妊娠の予防および治療を詳しく解説

妊娠中のリスクを軽減するための一般的な予防策には、定期的な医師の診察、健康的な食習慣、定期的な運動、悪い習慣、ストレスの回避などの要素が含まれます。
妊娠中の健康な生活のために、妊婦は特定の予防措置を講じ、リスクを軽減することができます。
ハイリスク妊娠の場合にはどのような予防策を講じることができるのか知っておきましょう。
定期的な検査
ハイリスク妊娠は、定期的な周産期検査と詳細な超音波検査によって注意深く観察することにより、潜在的な合併症の早期発見と治療が可能になります。
ハイリスク妊娠では定期的な医師の診察と健康状態の経過観察が非常に重要です。
栄養
妊娠中の母親の食事は、妊娠の合併症の予防と管理において重要な役割を果たします。
栄養の摂取は糖尿病や高血圧などの症状に特化して計画をたて、指導される場合があります。
妊娠を計画している方は妊娠の1ヶ月以上前から妊娠3ヶ月までの間に、1日0.4mg(400μg)の葉酸を摂取し、二分脊椎(にぶんせきついしょう)やその他の神経管欠損症などの先天性奇形の予防をしましょう。
投薬
ハイリスク妊娠の中には投薬が必要になる場合があり、例として血圧調整薬は子癇前症などの症状に使用されることがあります。
一般の方には,胎児の催奇形性や胎児毒性などの不安で妊娠中の服薬は良くないという考えもあるかもしれませんが、お腹の赤ちゃんへの影響が全くないというわけではありませんが、薬による奇形・胎児毒性発生率は低いと思って大丈夫です。
安静と身体活動
体調によっては、リスクを軽減するために床上安静や強度や量、生活習慣などを考慮して、無理のない範囲で身体を動かすことが行われることがあります。
心理的サポート
ハイリスク妊娠は妊婦にとってストレスとなることがあり、カウンセリングを受けることによって感情的な健康とストレス管理をサポートしてもらえます。
ストレスや不安を減らすように十分な休息を取るようにしましょう。
安全で節度ある行動
胎児にマイナスの影響が出る可能性のあるような旅行や行楽、その他の活動、喫煙、アルコール摂取は避けてください。
ハイリスク妊娠の場合、母親と赤ちゃんの安全と健康のために、出産前から準備をしていくことが大切となります。
母親と赤ちゃんの健康を最大限に高めるためには特別な予防策を講じ、周産期専門医のサポートを受けることが重要です。
ハイリスク妊娠の病院選びはどうすればいい?

ハイリスク妊娠では、母体や胎児の健康や命に問題が生じる可能性が高いため、専門医によるケアが必要です。
ハイリスク分娩を集中的に管理して、常時、母体搬送・新生児搬送の受入可能な状態を維持できる医療施設を選んでください。
【ハイリスク妊娠の対応】
- 高次施設での妊婦健診や分娩管理
- 分娩申し込みの外来受診
- 早めの分娩申し込みの電話
- 小児科との連携
- 産科・小児科だけでなく、各診療科の専門医やコメディカルとの連携
【ハイリスク妊娠の病院選びの際の注意点】
- ハイリスク分娩を優先するため、受け入れ条件がある場合がある
- 病院の規模によっては、妊婦健診のたびに担当医が変わることもある
- 健診をする病院を途中で変更する場合は、かかりたい病院に事情を説明し、転院を受け入れてもらえるかを確認する
【ハイリスク妊娠の病院選びのポイント】
- 緊急事態の対応に強い大きな病院を選ぶ
- NICU(新生児集中治療室)が設置されている病院を選ぶ
- 周産期母子医療センターや総合病院、大学病院などの高度医療が可能な施設を選ぶ
- 医療連携が円滑な病院を選ぶ
ハイリスク妊娠が疑われる患者には、妊娠全般およびハイリスク妊娠に関する知識と経験を持つ産婦人科医、新生児科医(特に先天異常や疾患のある新生児の医療を専門とする小児科の専門分野)が対応し、妊娠から出産まで母子のケアを行います。
出産時には、産婦人科医、麻酔科医、分娩室看護師、新生児集中治療室(NICU)看護師など、新生児救急医療に関する知識と経験を持つ医療専門家のチームが、あらゆる段階で母親を注意深く監視し、24時間体制で最善のサポートをを提供してくれます。
まとめ

ハイリスク妊娠では、妊娠、出産、産後を通して、経験豊富な専門家チームによる母子の綿密なモニタリングが必要です。
細心の注意を払い、健康に気を配ることで、妊娠中の安心と赤ちゃんの健康が確保されます。
出産前に必要なセルフケアは母体と胎児の状態によって異なりますので、必ず医師に相談して適切なケアを行ってください。



